Forfait structure 2023 : c’est parti pour la déclaration
La campagne de déclaration des indicateurs du forfait structure 2023 vient de s’ouvrir. Les médecins ont jusqu’au 4 février 2024 pour remplir les documents fournis par l’Assurance maladie. Il y a des évolutions en 2023 suite au règlement arbitral entrée en vigueur le 1er mai 2023.
L’Assurance Maladie a mis à jour le 11 décembre sa rubrique « modernisation du cabinet médical avec le forfait structure » sur amelipro.
Le volet 1 complet rapporte 280 points et le volet 2, 883 points.
Ce qui est nouveau, c’est l’équipement en logiciel référencé Ségur pour lesquels de nouveaux délais ont été accordés. Le forfait VSM (Volet de synthèse médical) vient compléter ces deux volets. Il concerne le versement dans le DMP du VSM des patients en ALD. Et prend également en compte l’année 2022. 50% de VSM envoyés, c’est 1500 euros et 90% , 3000 euros avec une prolongation jusqu’au 30 juin 2024 pour obtenir ces taux.
Voir la rubrique sur ameli pro
Vous y trouverez également à télécharger un guide et les formulaires pour la déclaration.Des ajustements pour tenir compte des retards de déploiement
Les syndicats y vont également de leurs conseils.
Dans son dernier Flash Info, le SML rappelle les ajustements exceptionnellement réalisés pour cette année compte tenu des retards des déploiements :
-L’indicateur « valoriser la prise en charge en exercice coordonné » reste optionnel dans le volet 2 ;
-un délai est accordé aux médecins pour s’équiper d’un logiciel Ségur et transmettre leur justificatifs auprès de leur caisse primaire pour valider cet indicateur : possibilité jusqu’au 31 janvier 2024 (au lieu du 31/12/2023);
-l’exigence d’être équipé de la version de cahier des charges Sesam vitale addendum 8 est reporté au 31/12/2024 (aussi les médecins non équipés au 31/12/2023 ne seront pas pénalisés et pourront valider leur volet 1) ;
-l’objectif pour l’indicateur « usage et remplissage du DMP » est réajusté à 10% (au lieu de 20%) pour bénéficier de la rémunération de l’indicateur ;
-l’usage de la messagerie sécurisée pour les échanges avec les patients sera valorisé pour les médecins ayant atteint l’objectif ; par ailleurs compte tenu de son déploiement encore limité un report des points de cet indicateur pour les médecins n’ayant pas atteint l’objectif sur les autres usages de téléservices sera réalisé ;
-l’objectif de l’indicateur « usage de l’AAT en ligne » est ajusté à 70% (au lieu de 90%).
Par ailleurs, pour ne pas pénaliser les médecins investis dans la prise en charge de nouveaux patients en ALD dans leur patientèle médecin traitant à la suite de l’action « d’aller vers » initiée par les caisses primaires, l’indicateur « usage téléservice déclaration médecin traitant » sera exceptionnellement neutralisé pour les médecins généralistes.
Bonne déclaration !Intelligence artificielle : les médecins en attendent des améliorations pratiques
Un sondage HealthCare Data Institute (HDI)-Mediscoop auprès de médecins révèle que plus de 40% d’entre eux utilisent régulièrement des outils d’Intelligence artificielle et ont pour les deux tiers une vision assez précise de ce que l’IA pourrait apporter à leur pratique.
Réalisé par envoi en ligne en novembre de questionnaire aux médecins abonnés à Mediscoop, ce sondage s’appuie sur 528 réponses . Des hommes en majorité (63%) et des spécialistes de toute discipline ( seulement 18% de MG). Parallèlement le think tank HDI a fait réaliser une autre étude auprès des Français par Opinion Way (1008 personnes par questionnaire en ligne autoadministré).
Il est donc assez rassurant de voir que les médecins répondants ont une meilleure vision de ce que l’IA peut apporter à la santé (61%) que le grand public (moins d’un sur deux). Mais là où les Français imaginent découverte de médicaments, diagnostic des maladies et surveillance des épidémies, les médecins ont des aspirations plus concrètes pour leur pratique.
Spécialistes en majorité, ils sont plus de 40% à utiliser des outils d’IA entre une fois par jour (6%) et une fois par mois. Plus de 20% attendent de l’IA une automatisation des tâches administratives ou répétitives, 18,11% une aide à la décision clinique; sont ensuite cités, la gestion des dossiers patients, le diagnostic précoce, et enfin le suivi des patients à distance.
Ce n’est pas pour autant que les médcecins comprennent comment fonctionne les applications de l’IA. 37,34% estiment connaitre les bases. Et 65% jugent leur niveau de compréhension faible ou moyen.
Le niveau de confiance est assez relatif chez les Français avec 45% d’entre eux qui déclarent avoir confiance en l’IA dans la gestion de leur santé avec leur médecin. 44% estiment possible de se faire soigner par leur médecin à l’aide d’une IA. Pour les médecins, spécialistes en majorité rappelons-le, ce n’est pas un problème, ils déclarent à 70% être à l’aise pour collaborer avec l’IA concernant les soins aux patients.Voir aussi l'article du blog d'initiation à l'IA pour les MG
5,6 millions d’ordonnances : la e-prescription en plein déploiement
Six logiciels de gestion de cabinet et deux logiciels de gestion d’officine sont aujourd’hui autorisés « e-prescription unifiée », ce qui leur donne le droit de déployer le service socle ordonnance numérique auprès de leurs utilisateurs. La montée en charge va se poursuivre sur 2024.
Le temps des expérimentations, démarrées en 2019 dans quelques départements, est bel et bien terminé. Selon la CNAM, fin août 2023, 9700 médecins ont réalisé au moins une ordonnance numérique et 340 pharmacies en ont déjà délivré une. Au total, 5,6 millions d’ordonnances numériques ont été créées par des médecins et 13 000 ont été exécutées par des pharmacies. En octobre, elles étaient 650 officines à avoir reçu une ordonnance numérique, selon le président de la Fédération de syndicats pharmaceutiques de France (FSPF), Philippe Besset, lors d’un point d'information le 27 octobre, dont TIC Santé s’est fait l’écho. Un chiffre qui a donc presque doublé en deux mois et suscite de bons espoirs sur la montée en charge de ce service socle du Ségur numérique.
Six logiciels de gestion de cabinet ont validé, étape obligatoire pour l’autorisation de déploiement, des phases de présérie qui consistent à éprouver sur le terrain l’ensemble du processus prescripteur (médecins) et prescrits (pharmaciens et ensuite paramédicaux) en s’assurant de la sécurisation : Altyse, Crossway et Doctolib ont été les premiers en décembre 2022 puis Weda en juin 2023, Medistory en aout et Easycare en octobre (préséries validées). Deux importants logiciels de gestion d’officines sont également validés.Comment ça marche
On peut reprendre ce qu’en dit le site du GIE SESAM-Vitale pour rappeler les étapes :
1) Le logiciel de santé du prescripteur dématérialise à la source les données de ses prescriptions et les transmet vers une base de données sécurisée hébergée par l’Assurance Maladie.
- L’accès à la base ordonnance numérique est restreint aux professionnels de santé par l’intermédiaire d’une authentification avec leur carte professionnelle.
- La prescription papier est conservée. Un QR Code y est apposé pour véhiculer l'identifiant unique de la prescription. - Le patient peut retrouver l'ordonnance au format PDF dans son DMP.
2) Par la lecture du QR Code, le Professionnel de Santé prescrit consulte les données de prescription dans la base de données sécurisée.
3) Il transmet les données d'exécutions dans la base en parallèle de la facture.
4) Si le patient l'a autorisé, le prescripteur peut consulter les données d'exécution réalisées sur ses prescriptions.
La CNAM estime que cela se passe bien depuis la mise en place du téléservice e-prescription. Mais on est évidemment très loin de la généralisation prévue pour le 31 décembre 2024. Il suffit de considérer qu’il existe 21.000 officines en France pour mesurer le chemin à parcourir ! Par ailleurs, on ne traite pas encore les prescriptions d’examens, de séances de kiné ou de prestations infirmières, ni encore tout le matériel médical.
Rappelons que la Cour des comptes avait stigmatisé l’an dernier le retard français en la matière estimant qu’il s’agissait d’une source d’économie (voir l'article de Buzz Medecin).
Par ailleurs, l'Agence du numérique en santé (ANS) a ouvert entre fin octobre et ce 10 novembre une concertation sur le volet e-prescription du cadre d'interopérabilité des systèmes d'information de santé (CI-SIS).Intelligence artificielle (IA) : des applications médicales qu’il faut apprendre à utiliser
 L’intelligence artificielle (IA) déjà à l’œuvre dans des spécialités comme la radiologie et la biologie médicale va concerner peu à peu tous les domaines de la santé. Le Pr Jean-Emmanuel Bibault, cancérologue et chercheur spécialiste en IA, a fait le point pour les généralistes et les futurs médecins lors des Journées nationales de médecine générales. Avec une conviction : il faut utiliser l’IA pour faire une meilleure médecine.
L’intelligence artificielle (IA) déjà à l’œuvre dans des spécialités comme la radiologie et la biologie médicale va concerner peu à peu tous les domaines de la santé. Le Pr Jean-Emmanuel Bibault, cancérologue et chercheur spécialiste en IA, a fait le point pour les généralistes et les futurs médecins lors des Journées nationales de médecine générales. Avec une conviction : il faut utiliser l’IA pour faire une meilleure médecine.Le mot lui-même fait parfois peur et suscite bien des fantasmes mais en médecine particulièrement il a déjà une longue histoire derrière lui.
Ce furent d’abord les systèmes experts, que l’on doit qualifier d’IA symbolique où une machine analyse les données fournies avec les règles définies par les experts. C’est le principe d’une proposition diagnostic posé par un algorithme s’appuyant sur une série de questions.
A distinguer de l’apprentissage machine (machine learning) qui assimile de grande quantité de données dont elle apprend à reconnaitre les motifs. On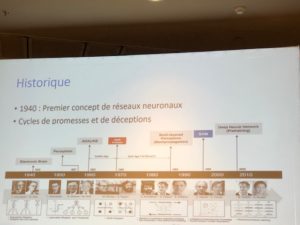 peut donner en exemple l’analyse de milliers d’images médicales pour diagnostiquer une maladie.
peut donner en exemple l’analyse de milliers d’images médicales pour diagnostiquer une maladie.
Les progrès actuels de l’IA résultent de la convergence de deux phénomènes : la quantité de données disponibles et digitalisées et la croissance de la capacité informatique ( logiciels provenant de grands acteurs américains et carte graphique)Vous avez dit algorithme?
Il existe plusieurs méthodes pour les développer:
- les arbres décisionnels qui sont simples et efficaces
- les réseaux neuronaux où le réseau converge pour faire des prédictions. (Exemple en cancérologie pour prédire les risques de rechute d’un cancer ou ses changes de guérison à dix ou quinze ans).
-Les réseaux neuronaux profonds, à plusieurs couches (jusqu’à des milliers) c’est ce qu’on qualifie de Deep Learning .
L’analyse de vidéos, la reconnaissance des visages (trois couches suffisent) ou un programme « joueur de Go » se servent de ce type de réseaux. Difficilement utilisable en médecine en raison du faible nombre de patients pour recueillir les données et du grand nombre de variables avec le risque d’un effet boite noire, l’ IA ne justifiant pas sa prédiction.Analyse d’image pour l'aide au diagnostic
C’est un domaine où l’IA peut faire mieux que l’humain.
Une simple photo de la peau permet de détecter un mélanome et cela a été prouvé : lors d’une expérience opposant 21 dermatologues experts à une IA, c’est cette dernière qui s’est révélée la plus performante.
Une étude récente montre que l’IA peut diviser par deux le temps nécessaire à la lecture d’une mammographie une radio, rendant inutile la double lecture.
L’analyse automatique de fonds de l’œil permet le dépistage de la rétinopathie diabétique.
Aux Etats unis, Medicare rembourse un système qui réduit le temps de prise en charge en détectant les hémorragies cérébrales.
Pour les cancers du rectum avancés, où l’on fait généralement appel aux trois modes d’actions (chimiothérapie, radiothérapie et opération), l’IA est capable d’éviter la phase opératoire après les séances de chimio et de radiothérapie.
A partir de photos postées sur le réseau Instagram ou sur Facebook, les chercheurs se sont essayé à repérer les états dépressifs et prédire les tendances suicidaires
L’utilisation de questionnaires spécifiques et d’algorithme permet d’obtenir des données prédictives en cancérologie et en médecine cardio-vasculaire. Ainsi que les pourcentages de réadmission après les sorties des urgences.
Un algorithme est ainsi capable de prédire les risques de rechute d’un cancer ou ses chances de guérison à dix voire quinze ans. Ce qui peut permettre de personnaliser les soins.La question de la prise en charge
En cancérologie, la recherche est intense *.
De nombreuses start up se sont créées autour de tous ces sujets; on peut citer Verteego qui veut prédire les crises d’épilepsie ou encore Vita DX ( Orsay-CHU de Bicêtre) qui lance VisioCytBlader pour la détection du cancer de la vessie en accélérant l’examen cytologique urinaire. En France, le premier logiciel d'IA à être remboursé est Moovcare qui prolonge la vie de patients atteint d’un cancer du poumon et a fait la preuve de son efficacité. Le système analyse les réponses à des questionnaires et génère des alertes. Mais il reste peu utilisé.
Interrogé par Buzz médecin, le Pr Bibault a précisé que plusieurs logiciels IA issus de la recherche française devraient bientôt arriver sur le marché car la Haute autorité de santé qui a simplifié ses procédures (ces logiciels sont des DM innovants), examine actuellement de nombreux dossiers.
Malgré la domination américaine sur les logiciels d’IA, la bataille ne fait que commencer. Car les systèmes d’IA provenant des US ne sont pas adaptés au système de santé français.
Les médecins doivent s’impliquer car des systèmes conversationnels comme chat GPT risquent de redéfinir très profondément leur rôle. A eux de savoir utiliser l’IA pour alléger certains aspects techniques de leur pratique sans perdre leur âme.
Pour éviter les dangers à ne pas sous-estimer, il faut rester très exigeant sur la qualité des donnés, la cybersécurité, un cadre juridique explicite, le maintien de l’aspect humain, l’accessibilité pour tous.• Un partenariat public privé s’est par exemple constitué pour une Filière Intelligence Artificielle et cancer
Ségur numérique : la ville envoie 2 millions de documents/mois dans le DMP
Grosse actualité numérique en santé en septembre avec une réunion d’étape sur le déploiement des logiciels Ségur. Et la Rentrée de la e-santé le 27 septembre dans le cadre de la semaine européenne de la e-santé (25-29 septembre à Rennes). Restent à développer et pérenniser les usages. La feuille de route du numérique en santé 2023-2027 est déjà déroulée.
 Délégation au Numérique en Santé (DNS), Agence du numérique en Santé (ANS), CNAM et éditeurs de logiciels, ils se sont tous réunis début septembre pour faire le point sur le déploiement des logiciels Ségur et l’alimentation de Mon Espace Santé. La feuille de route du numérique en santé devant les yeux.
Délégation au Numérique en Santé (DNS), Agence du numérique en Santé (ANS), CNAM et éditeurs de logiciels, ils se sont tous réunis début septembre pour faire le point sur le déploiement des logiciels Ségur et l’alimentation de Mon Espace Santé. La feuille de route du numérique en santé devant les yeux.
Côté déploiement, les chiffres sont satisfaisants puisque le 20 septembre, date limite fixée aux éditeurs pour l'installation des mises à jour, 99% des mises à jour des logiciels Ségur étaient installées.
Pour faire face aux difficultés exprimées sur le terrain par les médecins, les pouvoirs publics et les éditeurs se sont mobilisés pour identifier les améliorations à apporter. De nouvelles versions plus stables sont arrivées avec moins de clics : la validation de l’identité numérique de santé (INS) d’un patient est ainsi devenue plus facile. Des travaux sont encore en cours pour mieux répondre aux besoins en matière de messagerie sécurisée, d’accès à l’annuaire ou de délégation d’accès aux assistants et secrétaires. Ces évolutions ont été identifiées et partagées avec les professionnels de santé participants à la conception du Ségur numérique. Un groupe de travail composées d’une trentaine de médecins majoritairement généralistes mais aussi spécialistes délégués par le CNOM, les URPS ou les syndicats, se réunit une fois par mois. Depuis un an. Le chantier « Sentinelle » en collaboration avec les professionnels permet de prendre en compte les retours de terrain.12 millions de documents par mois dans le DMP
Quant à l’alimentation de Mon Espace Santé, à disposition de 90% des Français, elle progresse avec 12 millions de documents par mois : 6 millions de compte-rendu de biologie médicale, 3 millions de documents de sortie d’hospitalisation, plus d’un million de compte-rendu de radiologie et plus de 2 millions de documents envoyés par les médecins de ville. Certificats et ordonnances sont ainsi assurés contre une éventuelle perte. Le patient peut les retrouver sans que le praticien soit obligé de faire un duplicata… Un gain de temps appréciable selon les médecins qui en ont pris l’habitude. La pompe est amorcée. Et plus de 9 millions de Français utilisent leur Espace Santé.
A terme, c’est tout le parcours de soins qui devrait en être facilité, surtout pour les soins non programmés, avec le partage de documents du SAS (Service d’accès aux soins) à l’hospitalisation ou non jusqu’au traitement délivré par le pharmacien.Et c'est désormais tout le secteur sanitaire et social qui est en ligne de mire
Manuel de Télésémiologie, l’étude des symptômes et signes clinique recueillis à distance
Après de nombreux livres blancs, recommandations et règles de bonnes pratiques en téléconsultation*, voici un manuel de télésémiologie ou étude des symptômes et signes cliniques recueillis à distance et en vidéo. C’est semble-t-il le premier en français et il s’appuie sur l’expérience de médecins exerçant chez Livi, l’un des acteurs de la téléconsultation.
 L’avantage de la plate-forme Livi pour ce travail, c’est de rassembler quelque 500 médecins dans toute la France, salariés à temps partiel pour pratiquer des téléconsultations (60 000/mois) et aussi des soins en présentiel dans des centres dédiés.
L’avantage de la plate-forme Livi pour ce travail, c’est de rassembler quelque 500 médecins dans toute la France, salariés à temps partiel pour pratiquer des téléconsultations (60 000/mois) et aussi des soins en présentiel dans des centres dédiés.
Ce manuel s’appuie donc sur l’ expérience de la médecine en téléconsultation d’un certain nombre de spécialistes afin de partager les bonnes pratiques de télésémiologie.
Ségolène Puechlong, enseignante en Médecine Générale au Département de Médecine Générale de l'Université Paris-Cité depuis 2014, responsable de médecine générale chez Livi en 2022-2023 en a assuré l’introduction et la coordination. Le défi des téléconsultations, c’est d’établir un diagnostic à partir de symptômes et signes cliniques recueillis à distance, par l’ouïe (interrogation du patient) et la vue (outil vidéo) mais sans le toucher ni l’odorat. Manque aussi cette perception globale de l’individu lors du colloque singulier mais n’est-ce pas aussi le cas dans une salle d’examen ou au lit du malade à l’hôpital ? C’est le cœur de la télésémiologie, terme apparu avec la montée des téléconsultations pendant la crise Covid mais qui e fait pas encore partie du cursus des étudiants en médecine...A distance, la sémiologie ne disparait pas mais elle évolue.
S’il est évident que certains états pathologiques ne peuvent pas être pris en charge à distance, on s’est aperçu que d’autres ,par exemple en psychiatrie, y trouvent même un bénéfice. Le patient sera parfois plus à l’aise pour aborder des questions gênantes avec un praticien qui n’est pas en proximité géographique.
Outre des considérations générales de bonnes pratiques comme vérifier l’environnement du patient (est-il dans sa voiture ?) et/ou le hors-champ, l’impossibilité d’établir un certificat, etc. l’auteur souligne la nécessité d’une présence à l’autre et d’une écoute attentive pendant la téléconsultation.
Le manuel s’efforce de montrer que soins à distance et humanité des soins ne sont pas incompatibles.
L’examen clinique « videomédié » va s’attacher à évaluer la sthénie du malade, la couleur des téguments, le rythme de la voix et bien sûr observer les lésions cutanées lorsqu’il y en a. A distance, on ne peut rien négliger et l’interrogatoire doit être particulièrement bien conduit et rigoureux puisqu’il faudra traduire les mots du patient en symptômes puis en syndromes. Au fond, la téléconsultation nécessite une bonne maîtrise au préalable de l’examen physique présentiel pour savoir et évaluer l’importance de ce qui manque dans un contexte de sens clinique tronqué. L’examen « vidéomedié » exige de guider le patient dans le recueil sur son propre corps de éléments dont le médecin a besoin. L’utilisation de dispositifs coénectés pourra être intégrée.Les semeios accessibles en soin digital
Après cette introduction, les semeios accessibles en soin digital sont détaillés dans plusieurs spécialités : état général, cardiovasculaire, appareil digestif, dermatologie, appareil urologique, gynécologie, ophtalmologie, appareil ostéoarticulaire, neurologie, psychiatrie, pédiatrie. Comment mener l’interrogatoire, ce qui doit être recherché, les situations où l’examen physique est indispensable etc.
Il ne s’agit pas de cas pratiques mais d’un partage d’expérience empirique. Celle de médecins qui pratiquent en alternance soins présentiels et soins distanciels. Les propos cliniques et les illustrations sont inédits Ils ont été relus et validés par des universitaires indépendants du collectif. Un ouvrage utile pour tous ceux qui souhaitent développer leurs compétences en télémédecine.« Manuel de télésémiologie, collectif Livi, coordonné par le Dr Ségolène Puechlong,156 p., S-Editions, 20 euros à commander sur internet (Fnac, amazon, decitre, etc.)
*La HAS a publié plusieurs guides pratiques
- dernier en date en juin une note de cadrage sur le lieu de réalisation des TC
- La bonne pratique du télésoin pour le pharmacien et les auxiliaires médicaux
- le guide des bonnes pratiques remis à jour en 2021Voir aussi le rapport du CNOM sur les mésusages de la TC publié en mars 2021
Vidal Group renforce son pôle logiciel médical avec l’acquisition de Calimaps
Il y avait depuis quelques temps des rumeurs sur la mise en vente de Calimaps.
Lancé en 2015, DrSanté est un logiciel de gestion médicale que l’on peut qualifier de récent, avec une application smartphone native.
Calimaps ne communiquait pas sur son nombre d’utilisateurs, ni sur ses parts de télétransmission. Et Buzz Médecin a donc été heureux d’apprendre à l’occasion de son rachat qu’il équipait 6 000 professionnels de santé, dont 4 000 médecins libéraux généralistes et spécialistes.
Ce qui fait du pôle logiciel de Vidal Group déjà constitué de Weda et de la solution MonEcho, qui génère automatiquement tous les comptes-rendus structurés d’échographie « l’un des principaux opérateurs français du logiciel dédié à la pratique médicale avec plus de 30 000 clients professionnels de santé utilisateurs, dont 17 000 médecins libéraux » pour citer le communiqué.
Au fil des ans, Dr Santé a poursuivi son évolution obtenant le label pour les maisons et centres de santé et le référencement Ségur en août 2022. La société Calimaps qui est basée à Bordeaux compte 30 collaborateurs. Selon Antoine Villalobos, président de Calimaps, l’expertise de Vidal Group devrait aider Dr Santé à enrichir ses solutions d’aides à la décision.Cybersécurité : les hôpitaux à l’exercice
Si à SantExpo, l’avenir de l’hôpital s’écrit toujours en numérique, une ombre se dessine désormais au tableau : la cyberattaque. Face à cette menace, après l’autopsie des incidents, les exercices de crise apparaissent de plus en plus indispensables.
Les établissements hospitaliers sont des cibles de choix pour les pirates informatiques du fait notamment de leur ouverture au public et de systèmes d’information éparpillés dans les services. De plus, les données de santé sont bien valorisées !
Les exemples d’intrusion s’accumulent : en avril 2023 au CH de Bourg en Bresse, en mars 2023 au CHU de Brest, en décembre 2022 aux CH d’Argenteuil et de Versailles, en octobre 2022 à la maternité des Bleuets à Paris sans oublier qu’en août 2022 le CH Sud Francilien de Corbeil Essonne a subi un vol de données qui se sont retrouvées en vente sur le dark web (le web clandestin).
Dans Le Figaro du 20-21 mai dernier, un dossier consacré à la cybersécurité détaille la cyberattaque du CH André Mignot à Versailles. Un véritable cauchemar : le 3 décembre, vers 21h, tous les écrans se sont éteints et les centaines d’imprimantes réparties dans les services se sont mises à cracher du papier jusqu’à épuisement du stock avec le même message « Your data are stolen and encrypted » signé LockBit, un gang de cybercriminels avec une adresse codée. Tout était devenu inaccessible avec retour obligatoire au papier crayon mais tous les SIH ayant été débranchés dans l’heure, aucun vol de données n’a été observé. Six mois plus tard, le CH versaillais en subit encore les conséquences.
Car les logiciels ne sont restaurés que peu à peu dans les différents services.Autopsie d’un incident
Sur son stand , l’Agence du numérique en santé (ANS) présentait justement le retour d’expérience d’un incident concernant le CHU de la Réunion, (1900 lits, 7300 personnes dont 700 médecins). Un dimanche d’avril dernier, une attaque ayant exploité des vulnérabilités de sécurité a permis un vol d’identifiants. Il n’y a pas eu de pertes de données ni de demande de rançon mais des conséquences importantes sur le fonctionnement, car le premier souci des responsables informatiques est de limiter les dégâts en imposant un confinement le plus fin possible avant toute investigation. Il faut ensuite signaler l’incident aux autres hôpitaux avec lesquels on ne communique plus. Et alerter l’ANSSI (Agence nationale de sécurité des systèmes d’information) pour entrer en contact à distance (3h de décalage) avec les experts de CERT( Computer Emergency Response Team) Santé.
Il y aura 50 réunions sur un mois pour gérer la crise et établir un plan de sortie. « On ne compte pas les heures supplémentaires mais il faut éviter la fatigue, souligne le responsable SI du CHU, car un incident ce n’est pas un sprint mais un marathon. On a pu détecter l’incident rapidement et on avait déjà finalisé des outils en cas d’incident que l’on a pu tester. Mais aujourd’hui encore toutes les restrictions ne sont pas levées. Et dans deux semaines, on refera des exercices de crise ; c’est indispensable ! »Faire des exercices
Ainsi, le 24 mai, s’est déroulé en Guyane un exercice de simulation visant à reproduire une panne informatique aux conséquences multiples et graves dans tous les hôpitaux du territoire…
Le GIP d’informatique hospitalière Mipih et SIB ont annoncé à Santexpo qu’ils allaient en proposer aux établissements en s’appuyant sur un groupe de 30 experts.
Le ministère de la santé a récemment publié un document sur la doctrine cyber dans le monde de la santé faisant des tests de dispositifs de crise une obligation tandis qu’une task force dédiée à la cybersécurité en santé s’est constituée, comme l’évoque le dernier numéro (mai 2023) de DSIH, le magazine de la transformation numérique dans la santé. Ce groupe de travail piloté par la Délégation numérique en santé (DNS) veut apporter des réponses coordonnées et mutualisées entre les établissements.
Il ne faut pas oublier que le montant des dégâts, même lorsqu’il n’y a ni vol de données, ni demande de rançon, peut se chiffrer en centaines de milliers d’euros, du fait du temps passé et des contre-mesures futures. Une cyberattaque, c’est un hôpital paralysé pendant une longue période. En février 2021, un plan « renforcement cybersécurité des établissements de santé » a été annoncé, doté de 136 millions d’euros auxquels se sont ajoutés 20 millions après le vol de données du CH Sud Francilien. Mais la mise en place des contre-attaques prend du temps.Dernière minute : l'ANS a publié le 1er juin sur son site le rapport de l'observatoire des incidents de sécurité des systèmes d'information dans les secteurs santé et médico-social.. Moins de rançongiciels mais plus d'interventions du CERT Santé.
Voir la synthèse et le rapportPour en savoir plus la rubrique cybersécurité du ministère de la Santé
La téléexpertise entre dans les mœurs des professionnels de santé
Un an après le décret du 3 juin 2022, la téléexpertise entre médecins se développe et depuis peu, les paramédicaux tels les infirmières et les kinésithérapeutes peuvent aussi requérir un médecin. Des solutions techniques se sont mises en place pour apporter sécurité et facilité à ces échanges désormais pris en charge.
On peut estimer que 80% des médecins généralistes contactent un spécialiste entre 2 et 7 fois par semaine et que 80% des spécialistes sont contactés entre 5 et 10 fois par semaine par des généralistes*. A raison de 5 minutes par échange au téléphone ou par mail (pas toujours sécurisé) ou WhatsApp, cela représente entre 1 à 2h hebdomadaire…non rémunérée.
Avec l’entrée de la téléexpertise (TE) dans le droit commun, sa prise en charge et son ouverture à l’ensemble des professionnels de santé, ces échanges plus ou moins informels se sont transformés en actes à facturer ( 20 euros pour le requis et 10 euros pour le requérant , pour les médecins, avec la limite de 4 TE par patient pour un même médecin).
Des solutions clés en main sont donc apparues sur le marché, proposant aux professionnels de santé requérants une inscription généralement gratuite et des abonnements payants aux spécialistes libéraux ou aux services hospitaliers et équipes de soins spécialisées.
Tous les professionnels de santé pouvant aujourd'hui devenir requérants, les médecins généralistes et les sage-femmes vont également faire partie des requis. Cela se met en place progressivement dans le cadre des conventions. Ainsi, l’avenant 9 des infirmières est paru le 18 novembre 2022,Deux approches de la téléexpertise
Avec 30.000 téléexpertises par mois, la start-up Omnidoc, première à avoir occupé le créneau, en reste le leader. Pour Omnidoc, la téléexpertise relève d’abord d’un projet médical, inscrit dans l’organisation des soins, en traitant les urgences et évitant les déplacements, même si 40%des TE se terminent par un consultation. Un spécialiste libéral abonné sera ouvert à son réseau de correspondants avec des filtres. L’application mobile Omnidoc facilite les contacts.
Une équipe spécialisée ou un service hospitalier va davantage répondre aux besoins d’un territoire où les spécialistes sont absents ou surchargés (des mois de délais pour obtenir un rendez-vous). Omnidoc a doublé de taille passant de 9 personnes en 2022 à 18 personnes en 2023. Elle s’adresse aujourd’hui à 150 organisations médicales dont 60 hôpitaux. 33.000 médecins libéraux et hospitaliers sont inscrits sur sa plate-forme (1/3 de requis et 2/3 de requérants). Une montée des infirmières s’observe depuis quelques mois.
La démarche « équipe de soins » est encore plus accentuée chez Conex Santé fondé en 2020, qui propose des téléexpertises rapides de 1er, 2e et 3e recours, un spécialiste pouvant solliciter un autre spécialiste. «La téléexpertise est un projet médical avant d’être une solution ». Conex Santé s’adresse plus spécifiquement aux équipes de soins spécialisées et pluridisciplinaires. L’entreprise de 32 personnes assure également des téléconsultations assistées avec une infirmière et du télésoins.
A noter, CompuGroupMedical a annoncé lors du dernier SantExpo, un partenariat avec ces deux entreprises. Omnidoc devrait être intégré dans les logiciels pour libéraux (Hellodoc, Axisanté, Acteur) et Conex Santé offrir notamment des consultations assistées avec une infirmière ( le logiciel Vega pour IDEL et kiné fait partie de CGM).La deuxième approche consiste à utiliser une messagerie instantanée sécurisée pour faire de la téléexpertise.
Comme Maiia Connect lancée en 2022 par Cegedim Santé. Livrée de base dans les logiciels Cegedim, cette messagerie instantanée est disponible pour tous les médecins même non abonnés à Maiia. Elle permet des échanges avec pièce jointe jusqu'à 4Go et des conversations en vidéo. L’application smartphone est en cours de production. L’ envoi d'un justificatif PDF permet de conserver la trace de la téléexpertise. Chaque mois, la secrétaire peut transmettre les actes correspondants qui seront facturés 20 euros Cette fonctionnalité n’a pas échappé au CH d’Avignon et à son service de cardiologie. Pour que cela fonctionne, les services de Maiia doivent convier l’ensemble des correspondants habituels requérants de chaque cardiologue à s’inscrire gratuitement sur Maiia. Avec aussi des possibilités de filtre. Dans les hôpitaux, l’enjeu n’est pas tant économique qu’organisationnel : mieux gérer les urgences et éviter des RV inutiles car les services sont tous surchargés. Mais pourquoi pas en profiter pour rentabiliser ce qui se faisait autrefois par téléphone ou messagerie non sécurisée.
Aux dernières nouvelles, Doctolib n’a pas encore finalisé la téléexpertise avec sa messagerie instantanée Team qui remporte un beau succès.
*ces chiffres sont cités sur le site de Conex SantéLes modalités de la téléexpertise sont détaillées sur le site Ameli.
Le patient doit toujours donner son consentement.
Tarifs : Omnidoc gratuit pour les requérants, 50 euros HT pour une ligne d’avis (il en faudra plusieurs, s’il y a beaucoup de TE) et 20 euros HT par médecin requis . Prix indicatifs selon le nombre.
Conex Santé 1,20 TTC/ acte pour le requérant, 15% TTC du montant pour les requisSuivi du Ségur : décalage du calendrier face aux difficultés d’usage des médecins (et des hôpitaux)
Malgré des résultats encourageants comme la forte croissance du nombre de documents dans Mon Espace Santé, le déploiement des logiciels référencés Ségur rencontre des difficultés d’usage sur le terrain, notamment chez les médecins. Des délais supplémentaires sont prévus
Le 7ème comité de suivi du Ségur du numérique en santé qui s’est tenu début avril n'a pu qu'en faire le constat.
D’un côté, des chiffres plutôt satisfaisants : 12% des patients ont activé Mon Espace Santé alors qu’il n’y avait que 6 millions de documents dans les DMP en 2021, ,il y en aura 250 millions fin 2023 si le rythme actuel se poursuit. Les professionnels de santé en ont poussé plus de 10 millions au mois de mars. A l’hôpital, 60 à 70% des logiciels ont été mis à jour et l’alimentation est automatique (comptes-rendus, etc.) mais pas encore complète (voir plus bas), la biologie médicale est en retrait avec 20 à 30% de déploiement, les cabinets de radiologie se situent entre 30 à50% et chez les médecins, le taux de commandes est monté à 70% des médecins bénéficiant du forfait structure, soit 51 000 praticiens sur les 73626 qui l’ont touché en 2022. Les logiciels commandés ont été déployés à 75% soit environ 40 000 Médecins équipés « Ségur ». Les professionnels de santé se sont donc massivement inscrits dans la démarche mais les usages restent en deçà des prévisions.
 De l’autre, comme Buzz Médecin l’annonçait dans sa Buzzletter de mars, le déploiement des logiciels Ségur s’accompagne de difficultés d’usage : présence de bugs et trop nombreux clics pour la création de l’INS (identifiant national de santé) et la connexion au DMP.
De l’autre, comme Buzz Médecin l’annonçait dans sa Buzzletter de mars, le déploiement des logiciels Ségur s’accompagne de difficultés d’usage : présence de bugs et trop nombreux clics pour la création de l’INS (identifiant national de santé) et la connexion au DMP.
L’ANS ( Agence du Numérique en Santé) se dit parfaitement consciente de cette situation . « Il ne faut pas se cacher les problèmes quand ils arrivent et rester optimiste ».
Pour les éditeurs, qui se sont engagés massivement (130 solutions référencées Ségur), le déploiement est complexe dans les structures et chez les libéraux, la prise en main n’est pas immédiate. « Plusieurs correctifs sont nécessaires et l’ANS a revu ses procédures de qualification de l’iNS pour les adapter aux cabinets libéraux ». Des pages Sentinelle et Transparence sont ouvertes sur le portail de la e-santé de l’ANSDéploiement des logiciels Ségur jusqu’au 20 septembre
Les éditeurs de logiciels de gestion de cabinet se sont engagés à déployer des versions stabilisées et améliorées de leurs logiciels Ségur au plus vite (améliorations qui feront l’objet d’un suivi rapproché..) et dès le mois de mai pour certains.
Mais, les industriels ont désormais jusqu’au 20 septembre prochain pour installer les mises à jour Ségur (et jusqu’au 31 octobre pour la prestation de transcodage LOINC, (nouvelle norme pour les résultats d’analyse)Des délais supplémentaires et des taux d'usage abaissés pour les établissements
Par ailleurs, une instruction publiée le 30 mars au Bulletin Officiel rallonge les délais pour l’obtention des indicateurs que doivent atteindre les établissements pour bénéficier de financements (programme SUN-ES) en matière d’usage du DMP et de la messagerie MSSanté. Des délais supplémentaires ont été accordés ainsi que des baisses dans les objectifs fixés Par exemple, Le taux de lettres de liaison versées dans le DMP est passé à 55% (contre 69%), le versement des comptes-rendus de biologie se limite à 50% et les comptes rendus d’imagerie à 45% En octobre 2022, un nombre important d'établissements avaient en effet signalé leurs difficultés à respecter le jalon d'atteinte des cibles d'usage fixé au 31 décembre 2022"
Voir l'article de TIC Santé à ce sujet
Tests de logiciels et matériels pour médecins & cabinets médicaux
11
Déc
2023
30
Nov
2023
29
Sep
2023
29
Sep
2023
12
Sep
2023
31
Mai
2023
27
Mai
2023
17
Avr
2023


